US Pharm. 2010;35(5):36-41.
związek między cukrzycą (DM) a otępieniem jest niezaprzeczalny, a liczne badania wykazały, że DM zwiększa ryzyko pogorszenia funkcji poznawczych i otępienia, w tym choroby Alzheimera (AD).1-5 DM nie tylko zwiększa ryzyko demencji, ale także zwiększa tempo rozwoju demencji dwa do trzech razy.,3 mechanizm tego zaburzenia nie jest w pełni poznany, ale hipotezy, że hiperglikemia, insulinooporność, stres oksydacyjny, zaawansowane produkty końcowe glikacji i cytokiny zapalne łącznie prowadzą do zaburzeń poznawczych.5 w rzeczywistości cukrzyca została opisana jako „specjalny rodzaj przyspieszonego starzenia się” w 1976 roku ze względu na wiele związanych z nią powikłań.,5 pozorne nakładanie się DM i demencji doprowadziło do sugestii, że AD nie jest wyłącznie zaburzeniem neurologicznym, ale raczej zaburzeniem neuroendokrynnym, a Steen i inni wymyślają termin cukrzyca typu 3, aby opisać tę chorobę hybrydową.,6
przegląd insulinooporności/zaburzona tolerancja glukozy
Patofizjologia: zarówno zaburzona tolerancja glukozy—zdefiniowana jako glukoza w osoczu na czczo od 140 mg/dL do 199 mg/dL po doustnym teście tolerancji glukozy—jak i zaburzona glukoza na czczo—zdefiniowana jako glukoza w osoczu na czczo od 100 mg/dL do 125 mg/dL—są diagnostyczne przedcukrzycowe (prekursor DM typu 2 ), podobnie jak hemoglobina A1C od 5, 7% do 6, 4%.7 patofizjologia przedcukrzycowych jest taka sama jak T2DM, która jest diagnozowana po glukozie na czczo 126 mg / dL lub większej lub A1C 6.,5% lub więcej (Badanie powtórzone w celu potwierdzenia).W obu przypadkach insulinooporność rozwija się w tkankach obwodowych, gdzie insulina jest potrzebna do wychwytu glukozy (mięśni, wątroby i tłuszczu), a trzustka jest zmuszona dostarczać coraz więcej insuliny, aby przezwyciężyć tę oporność.8 na tym etapie pacjenci często mają hiperinsulinemię; jednak z czasem trzustka nie może sprostać wymaganiom tkanek, a komórki beta trzustki produkujące insulinę powoli zawodzą, produkując coraz mniej insuliny.,8 bez wystarczającej ilości insuliny stężenie glukozy we krwi wzrasta, co prowadzi do wystąpienia objawów przedcukrzycowych, a u do 70% pacjentów z chorobami przedcukrzycowymi-T2DM.Powikłania hiperglikemii są liczne i obejmują zwiększone ryzyko powikłań naczyniowych (w tym zawału mięśnia sercowego, incydentów naczyniowo-mózgowych i chorób naczyń obwodowych) i powikłań naczyniowych (w tym nefropatii, neuropatii i retinopatii).7
leczenie: istnieje wiele terapii w leczeniu DM., Początkowe leczenie zarówno przedcukrzycowe, jak i T2DM to modyfikacja stylu życia obejmująca dietę, ćwiczenia fizyczne i utratę wagi.American Diabetes Association (ADA) zaleca również uwzględnienie metforminy u pacjentów w stanie przedcukrzycowym, u których występuje wysokie ryzyko rozwoju cukrzycy.Metformina jest zalecana jako początkowa terapia farmakologiczna T2DM.7 często do osiągnięcia celów glikemicznych ADA konieczne jest dodatkowe leczenie farmakologiczne, w tym A1C <7%.,7 Istnieje wiele klas leków na T2DM (tabela 1), a wybór środka do normalizacji poziomu glukozy we krwi zależy od wielu czynników specyficznych dla pacjenta i leków. Ważne jest, aby pamiętać, że wielu pacjentów z T2DM będzie ostatecznie wymagać egzogennej insuliny, aby osiągnąć i utrzymać euglycemię, ponieważ funkcja komórek beta stopniowo maleje.
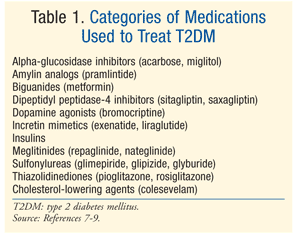
przegląd AD
Patofizjologia: AD jest najczęstszą formą otępienia u osób starszych, stanowi 60% do 80% wszystkich przypadków.,10 dwie charakterystyczne cechy histopatologiczne AD to blaszki nerwowe i splątki nerwowo-włókniste.11 płytki składają się z nierozpuszczalnego białka beta-amyloidu. Splątki, które są wewnątrzkomórkowe, składają się z fosforylowanego białka tau. Białko Tau jest ważne dla zespołu mikrotubul, a gdy białko to jest nieprawidłowo fosforylowane, funkcja neuronów jest przerywana. Splątania neurofibrilarne najczęściej wpływają na neurony cholinergiczne.12 ponadto zakłócenie głównego pobudzającego neuroprzekaźnika, glutaminianu, przyczynia się do patologii AD., W AD występuje nadmierna aktywacja glutaminianu, sygnalizująca proces znany jako ekscytotoksyczność, który prowadzi do tworzenia płytki nazębnej, hiperfosforylacji białka tau i śmierci komórki.Podsumowując, ekscytotoksyczność i tworzenie się blaszek nerwowych i splątań neurofibrilarnych zaburzają szlaki neuroprzekaźników, powodując zaburzenia uczenia się i pamięci związane z AD.
leczenie: dostępne farmakologiczne terapie AD zatwierdzone przez FDA podsumowano w tabeli 2.,11,12 chociaż nadal wiele trzeba się nauczyć w odniesieniu do terapii, które leczą lub zmieniają patologię AD, obecnie dostępne terapie obejmują stosowanie inhibitorów acetylocholinoesterazy, których są cztery, oraz antagonisty receptora N-metylo-d-asparaginianu memantyny.

insulina a mózg
chociaż insulina jest niezbędna do transportu glukozy do tkanek obwodowych, wydaje się, że nie jest potrzebna do transportu glukozy do mózgu ani do metabolizmu glukozy w mózgu., Podczas gdy transport glukozy do mózgu nie jest zależny od insuliny, sama insulina jest przenoszona przez barierę krew-mózg (BBB) przez procesy transportowe za pośrednictwem receptorów insuliny.Ten mechanizm transportu jest wysycalny; w przypadku długotrwałego występowania nadmiernych stężeń insuliny (hiperinsulinemia) na obwodzie, takich jak te obserwowane w przedcukrzycach i T2DM, mechanizm transportu za pośrednictwem receptora zmniejsza się, zmniejszając w ten sposób transport insuliny do mózgu i płynu mózgowo-rdzeniowego.,
oprócz insuliny, insulinopodobny czynnik wzrostu typu 1 (IGF-1) jest obecny w mózgu i jest wymagany do prawidłowego wzrostu i funkcji ośrodkowego układu nerwowego (OUN).Receptory insulinowe i IGF-1 znajdują się w całym mózgu na neuronach i astrocytach (komórkach OUN w kształcie gwiazdy, które wspomagają neurony w mózgu). Dwa obszary mózgu, które są kluczowe dla uczenia się i pamięci, hipokamp i podwzgórze, zawierają wysokie stężenia receptorów insulinowych.U szczurów wykazano, że podawanie insuliny wewnątrzkomórkowej zwiększa pamięć.,Ponadto, donosowe podawanie insuliny u ludzi zwiększa wydajność pamięci.Jak wcześniej zauważono, insulina nie jest potrzebna do metabolizmu glukozy w mózgu; jednak mogą istnieć określone obszary w mózgu, w których insulina wyzwala procesy metaboliczne z udziałem glukozy. W badaniach na szczurach wykazano, że insulina wpływa na wykorzystanie glukozy w podwzgórzu i locus coeruleus, dwóch obszarach, które są ważne dla uczenia się i pamięci.,Wykazano również, że uczenie się ułatwia zwiększoną ekspresję receptorów insulinowych OUN, co prowadzi do postulatu, że obecność i aktywność insuliny w mózgu przyczyniają się do uczenia się i odgrywają zasadniczą rolę w procesie zapamiętywania. Insulina może również przyczyniać się do modulacji neuroprzekaźników ośrodkowego układu nerwowego, zwłaszcza acetylocholiny i noradrenaliny, które mają kluczowe znaczenie dla prawidłowego poznania i zdrowia mózgu.,18
insulinooporność i otępienie
przegląd: wydaje się, że istnieje wiele defektów w sygnalizacji insulinowej w mózgach pacjentów z AD, co prowadzi do zmniejszenia wykorzystania glukozy i metabolizmu energetycznego.6,19 ponieważ T2DM jest związany z obwodową insulinoopornością, AD jest związany z insulinoopornością mózgu.We wczesnym okresie naszej ery wydaje się, że wychwyt i sygnalizacja insuliny w mózgu są niewystarczające, co jest oznaką insulinooporności.5, 19, 21, 22 obserwowano zwiększenie receptorów insulinowych w mózgach pacjentów z AD, prawdopodobnie jako rekompensatę insulinooporności.,
Ogólnie Rzecz Biorąc, to zaburzenie sygnalizacji insulinowej ma wiele dalszych skutków w AD. Jedna z teorii głosi, że niskie stężenia insuliny w OUN powodują spadek poziomu acetylocholiny i przepływu krwi w mózgu.Ponadto zmiany stężenia insuliny mogą sprzyjać powstawaniu białek beta-amyloidu i tau.2 w mózgu enzym rozkładający insulinę (IDE) bierze udział w degradacji i klirensie białek beta-amyloidowych.Duże stężenie insuliny hamuje IDE i może prowadzić do zmniejszenia klirensu beta-amyloidu, a następnie do zwiększenia odkładania beta-amyloidu w mózgu.,5,19,21
Ostatnio ceramidy, rodzina lipidów, zwróciły uwagę na ich potencjalną rolę w insulinooporności i demencji.23,24 ceramidy powstają w obecności zapalenia, które jest powszechne w otyłości, T2DM i AD.Ponieważ ceramid łatwo przenika przez BBB, ekspozycja powoduje zaburzenia metabolizmu energetycznego i zmiany ekspresji genów insuliny, co przyczynia się do insulinooporności.23,24 jest to obecnie aktywny obszar zainteresowania, a naukowcy wykazali, że hamowanie syntezy ceramidów zapobiegało insulinooporności wywołanej otyłością.,Insulina donosowa: jak wcześniej wspomniano, podanie insuliny donosowej poprawia pamięć u ludzi.Przeprowadzono kilka badań dotyczących insuliny podawanej donosowo. Po podaniu ludziom 20 jednostek insuliny podawanej do nosa dwa razy na dobę, Reger i inni stwierdzili, że w porównaniu z placebo, Grupa leczona insuliną zachowała więcej informacji słownych i wykazywała lepszą uwagę i stan funkcjonalny.,Badacze ci zauważyli również, że stężenie glukozy i insuliny w osoczu na czczo nie ulegało zmianie w przypadku stosowania insuliny do nosa, co wskazuje, że podanie donosowe zapewnia bezpośredni dostęp insuliny do OUN bez działania obwodowego.25,26
agoniści PPAR-Gamma: przeprowadzono szeroko zakrojone badania dotyczące leczenia obwodowej insulinooporności, a tiazolidynodiony rozyglitazon i pioglitazon badano pod kątem ich roli w leczeniu AD. Tiazolidynodiony są agonistami receptora gamma aktywowanego przez proliferatory peroksysomów (PPAR)., PPAR-gamma bierze udział w metabolizmie glukozy i lipidów oraz moduluje stan zapalny, znany jako czynnik AD.22,27 tiazolidynodiony są substancjami uczulającymi na insulinę, działającymi w celu zmniejszenia insulinooporności; wydają się również zmniejszać stan zapalny.21,26 w kilku badaniach kontrolowanych placebo u pacjentów leczonych rozyglitazonem stwierdzono poprawę pamięci i funkcji poznawczych.21, 22, 28 chociaż przeprowadzono tylko niewielkie badania pioglitazonu, stosowanie tego leku wiązało się również z poprawą pamięci i funkcji poznawczych.,Chociaż pioglitazon i rozyglitazon mają słabą przepuszczalność BBB, każdy z tych leków został udokumentowany w mózgu po podaniu doustnym.Chociaż leki te mogą odgrywać rolę w zapobieganiu lub leczeniu AD, nie są obecnie zatwierdzone przez FDA dla pacjentów z AD, a ich potencjalne korzyści i ryzyko muszą być dokładnie rozważone indywidualnie.
ćwiczenia aerobowe: chyba najskuteczniejszą i najbardziej pomijaną metodą zmniejszania insulinooporności jest aktywność fizyczna., Otyłość jest związana ze zwiększonym ryzykiem insulinooporności, cukrzycy, demencji i AD.29,30 ćwiczenie poprawia wrażliwość na insulinę i obniża poziom insuliny obwodowej.26,31 aktywność fizyczna, niezależna od masy ciała, wiąże się z mniejszym ryzykiem AD, co czyni ją jedyną sprawdzoną terapią neuroprotekcyjną.29-31 możliwym mechanizmem tej neuroprotekcji jest to, że ćwiczenie Promuje klirens białek beta-amyloidowych i zwiększa pochodzący z mózgu czynnik neurotroficzny, czynnik wzrostu niezbędny do poznania i przeżycia neuronalnego, który jest zmniejszony w AD.,32
rola farmaceuty
farmaceuci odgrywają istotną rolę w edukowaniu pacjentów o nowych terapiach; muszą również być na bieżąco z nowymi odkryciami medycznymi lub schorzeniami, które są często przedstawiane w wiadomościach. Cukrzyca typu 3 jest jednym z takich schorzeń. Podczas gdy pozostaje wiele do nauczenia się o tym potencjalnym nowym związku między cukrzycą a upośledzonym poznaniem, opinia publiczna będzie pytać o opinię swoich pracowników służby zdrowia. Ponadto wielu pacjentów z cukrzycą będzie zainteresowanych nauką więcej i zwróci się do swoich farmaceutów o informacje., Dlatego farmaceuci powinni omówić aktualne zrozumienie tego stanu ze swoimi pacjentami, a także doradzać im o strategiach, które mogą zmniejszyć ryzyko, biorąc pod uwagę ich indywidualne choroby współistniejące.
wnioski
trwają intensywne badania mające na celu lepsze scharakteryzowanie cukrzycy typu 3 oraz opracowanie strategii prewencyjnych i terapeutycznych. Do tej pory nie ma specyficznych metod leczenia o udowodnionej skuteczności w zapobieganiu pogorszeniu funkcji poznawczych lub AD u pacjentów z DM., Stąd Postępowanie w zaburzeniach poznawczych u pacjentów z DM jest identyczne jak u pacjentów bez DM, ze szczególnym uwzględnieniem kontroli glikemii i czynników ryzyka sercowo-naczyniowego. To samo podejście jest już niezbędne w zapobieganiu powikłaniom związanym z DM. Podczas gdy niektóre grupy pacjentów wydają się być narażone na zwiększone ryzyko zaburzeń poznawczych, większość pacjentów z DM nie ma dobrze zdefiniowanych skojarzeń klinicznych., Chociaż nie konkretne możliwości leczenia są dostępne, obecne logiczne podejście jest osiągnięcie kontroli glikemicznej i roztropnie zarządzać czynników ryzyka sercowo-naczyniowego, takich jak hiperlipidemia i nadciśnienie.
1. Stewart R, Liolitsa D. cukrzyca typu 2, zaburzenia poznawcze i otępienie. Diabet Med.
2 . Xu WL, von Strauss E, Qiu CX, et al. Niekontrolowana cukrzyca zwiększa ryzyko choroby Alzheimera: badanie kohortowe oparte na populacji. Diabetologia. 2009;52:1031-1039.
3. Arvanitakis Z, Wilson RS, Bennett DA. Cukrzyca, demencja i funkcje poznawcze u osób starszych., J Nutr Health Aging. 2006;10:287-291.
4. Jacobson AM, Musen G, Ryan CM, et al. Długotrwały wpływ cukrzycy i jej leczenia na funkcje poznawcze. N Engl J Med. 2007;356:1842–1852.
5. Whitmer RA. Cukrzyca typu 2 a ryzyko upośledzenia funkcji poznawczych i otępienia. Curr Neurol Neurosci Rep. 2007; 7: 373-380.
6. Steen E, Terry BM, Rivera EJ, et al. Zaburzenia ekspresji insuliny i insulinopodobnego czynnika wzrostu oraz mechanizmy sygnalizacyjne w chorobie Alzheimera – czy to cukrzyca typu 3? J. D. Dis. 2005;7:63-80.
7. American Diabetes Association. Standardy opieki medycznej w cukrzycy—2010., Diabetes Care.
8. Triplitt Cl, Reasner CA, Isley WL. Cukrzyca. W: DiPiro JT, Talbert RL, Yee GC, et al, eds. Zasady farmakoterapii & praktyka. 7. ed. [2008-12-05 12: 41]
9. Nathan DM, Buse JB, Davidson MD, et al. Postępowanie medyczne z hiperglikemią w cukrzycy typu 2: algorytm konsensusu inicjowania i dostosowywania terapii: oświadczenie konsensusu Amerykańskiego Stowarzyszenia Diabetologicznego i Europejskiego Stowarzyszenia Badań nad cukrzycą. Diabetes Care.
10. Hebert LE, Scherr PA, Bienias JL, et al., Alzheimer disease in the US population: prevalence estimates using the 2000 census. Arch Neurol. 2003;60:1119-1122.
11. Cummings J. choroba Alzheimera. N Engl J Med. 2004;351:56-67.
12. Slattum PW, Swerdlow RH, Hill AM. Choroba Alzheimera. W: DiPiro JT, Talbert RL, Yee GC, et al, eds. Zasady farmakoterapii & praktyka. 7. ed. [2008-10-10 10: 51]
13. Craft S, Watson GS. Insulina a choroba neurodegeneracyjna: wspólne i specyficzne mechanizmy. Lancet Neurol. 2004;3:169-178.
14. de la Monte SM, różdżki JR., Przegląd insuliny i insulinopodobnego czynnika wzrostu ekspresji, sygnalizacji i nieprawidłowego działania w ośrodkowym układzie nerwowym: znaczenie dla choroby Alzheimera. J. D. Dis. 2005;7:45-61.
15. Park CR, Seeley RJ, Craft S, Woods SC. Insulina wewnątrzczaszkowa wzmacnia pamięć podczas biernego unikania. Fizjolodzy. 2000;68:509-514.
16. Fehm HL, Perras B, Smolnik R, et al. Manipulowanie szlakami neuropeptydowymi u ludzi: nowe podejście do neurofarmakologii? Eur J Pharmacol. 2000;405:43-54.
17. Zhao WQ, Alkon DL. Rola insuliny i receptora insuliny w nauce i pamięci., Endokrynol Komórkowy Mol. 2001;177:125-134.
18. Kopf s, Baratti C. wpływ posttrainingowego podawania insuliny na zachowanie odpowiedzi przyzwyczajenia u myszy: udział centralnego mechanizmu cholinergicznego. Neurobiol Learn Mem.
19. Revill P, Moral MA, Prous JR. disabled insulin signaling and the patogenesis of Alzheimer ' s disease. Narkotyki Dzisiaj (Barc). 2006;42:785-790.
20. Moroz N, Tong M, Longato L, et al. Ograniczona neurodegeneracja typu Alzheimera w Doświadczalnej otyłości i cukrzycy typu 2. J. D. Dis. 2008;15:29-44.
21 . Haan MN., Therapy insight: cukrzyca typu 2 i ryzyko późnego wystąpienia choroby Alzheimera. Nat Clin Pract Neurol. 2006;2:159-166.
22 . Landreth G, Jiang Q, Madrekar S, et al. PPARgamma agonists as therapeutics for the treatment of Alzheimer ' s disease. Neuroterapeutyki. 2008;5:481-489.
23 . Lyn-Cook LE, Lawton M, Tong m, et al. Ceramid wątrobowy może pośredniczyć w insulinooporności mózgu i neurodegeneracji w cukrzycy typu 2 i bezalkoholowym stłuszczonym zapaleniu wątroby. J. D. Dis.
24 . Tong M, de La Monte SM. Mechanizmy neurodegeneracji za pośrednictwem ceramidów. J. D. Dis.
25 ., Reger MA, Watson GS, Green PS. Insulina donosowa poprawia funkcje poznawcze i moduluje beta-amyloid we wczesnej AD. Neurologia. 2008;70:440-448.
26 . Craft S. insulinooporność syndrome and Alzheimer ' s disease: age-and obesity-related effects on memory, amyloid and inflammation. Starzenie Się Neurobiolu. 2005; 26 (suppl 1): 65-69.
27 . Jiang Q, Heneka M, Landreth GE. Rola aktywowanego przez proliferatory peroksysomów receptora gamma (PPARgamma) w chorobie Alzheimera: implikacje terapeutyczne. Leki OUN. 2008;22:1-14.
28 . Watson GS, Cholerton BA, Reger MA, et al., Zachowane funkcje poznawcze u pacjentów z wczesną chorobą Alzheimera i amnestycznymi łagodnymi zaburzeniami funkcji poznawczych podczas leczenia rozyglitazonem: badanie wstępne. Am J Geriatr Psychiatria. 2005;13:950-958.
29 . Luchsinger JA, Mayeux R. Adiposity and Alzheimer ' s disease. Currently Res. 2007; 4:127-134.
30. Whitmer RA. Epidemiologia otyłości i demencji. Currently Res. 2007; 4:117-122.
31. Watson GS, Craft S. the role of insulin resistance in the patogenesis of Alzheimer ' s disease: implications for treatment. Leki OUN. 2003;17:27-45.
32. Cole GM, Frautschy SA., Rola insuliny i czynnika neurotroficznego w starzeniu się mózgu i chorobie Alzheimera. Exp Gerontol. 2007;42:10-21.
















Dodaj komentarz