¿qué es la PML y qué la causa?
en el Mellen Center, podemos ver LMP en pacientes con esclerosis múltiple (em) que son positivos para el virus JC (JCV) y en terapias modificadoras de la enfermedad que se sabe que aumentan el riesgo de LMP, específicamente natalizumab. La leucoencefalopatía multifocal progresiva (LMP) es una infección cerebral rara pero grave causada por el virus JC (JCV)., Se estima que al menos el 50% de la población general ha estado expuesta al VJC, pero la infección es generalmente asintomática en individuos inmunocompetentes.1, 2 Sin embargo, en pacientes inmunocomprometidos, incluidos aquellos que toman ciertas terapias modificadoras de la enfermedad de la esclerosis múltiple (DMT), el JCV puede mutar e infectar el cerebro, específicamente las células oligodendrogliales, y dar lugar a LMP. Otras posibles manifestaciones del VJC en el sistema nervioso central incluyen neuronopatía de células granulares cerebelosas, encefalopatía y meningitis.3, 4
¿cuándo debe sospechar LMP un médico que atiende a un paciente con EM?,
se debe sospechar LMP en pacientes con EM con lesiones características nuevas en la RMN o síntomas neurológicos progresivos subagudos (que evolucionan a lo largo de semanas o meses) en el entorno de medicamentos inmunosupresores que se sabe que aumentan el riesgo de LMP. Se debe considerar la LMP en pacientes que desarrollen lesiones atípicas de la EM o lesiones nuevas típicas de la EM durante el tratamiento con natalizumab., Los síntomas clínicos de la LMP pueden variar significativamente entre los pacientes, y pueden incluir debilidad, parestesias, cambios cognitivos o conductuales, disfunción de la marcha, dificultades del habla/lenguaje, defectos del campo visual o convulsiones. Sin embargo, la LMP puede ser asintomática durante muchos meses antes de la presentación clínica con nuevas lesiones en la RMN, por lo que los pacientes deben ser monitorizados estrechamente a través de la RMN y someterse a una punción lumbar para PCR de VJC si hay una sospecha de LMP.,
anticuerpos Anti-VJC positivos
si se sospecha LMP, los médicos deben mantener DMT hasta una evaluación adicional, dependiendo del nivel de sospecha. Un médico puede repetir una RMN cerebral en 1 mes si se desarrolla una nueva lesión subcortical, pero es razonable realizar una evaluación inmediata adicional con punción lumbar para PCR de VJC, dependiendo del Estado de anticuerpos del VJC y la historia clínica del paciente. Aunque las pruebas de anticuerpos séricos contra el VJC pueden ayudar a evaluar el riesgo de LMP, no indican la presencia o ausencia de LMP.
¿cómo se diagnostica la LMP?,
el diagnóstico de LMP depende de la integración de las pruebas de imagen, clínicas y de laboratorio, ya que no hay una sola prueba que establezca un diagnóstico de LMP (Tabla 1).2
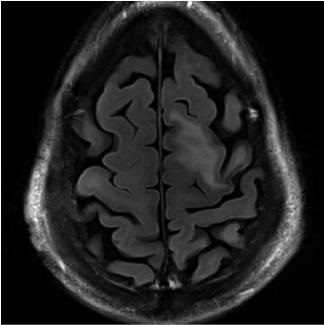
la resonancia magnética cerebral muestra con mayor frecuencia una o más lesiones hiperintensas T2 / FLAIR y T1 hipointensas que involucran la sustancia blanca subcortical y yuxtacortical (Figura 1). Hasta la mitad de los pacientes con LMP asociada a la terapia modificadora de la enfermedad de la EM presentan una mejora débil de la llanta con la administración de gadolinio, por lo que esto no es infrecuente en el momento del diagnóstico de LMP.2, 6 lesiones PML pueden ser multifocales o unifocales., La naturaleza dinámica de los hallazgos de la RMN puede contribuir al diagnóstico, ya que la LMP se vuelve poco probable si las manifestaciones de la RMN son estables durante semanas o algunos meses en imágenes seriadas. Tanto la LMP como una respuesta inflamatoria al virus darán lugar a cambios dinámicos en las imágenes de RM, mientras que los hallazgos estáticos son inconsistentes con esta enfermedad.
Figura 1-hallazgos típicos de RMN de LMP
el examen del LCR es un componente integral de la evaluación de la LCR, pero los métodos de prueba de PCR JCV del LCR tienen sensibilidad variable., El Cleveland Clinic Laboratory JCV PCR es una prueba de envío a la Clínica Mayo, que informa un límite inferior de detección de 10 copias/microlitro de LCR.7 Otro multiplex ultra-sensible JCV PCR está disponible a través de los Institutos Nacionales de salud.8 si la LMP es altamente sospechosa y la PCR JCV del LCR de Mayo Clinic es negativa, se debe repetir la punción lumbar para PCR ultra sensible en el NIH, que requiere muestras congeladas. El laboratorio de la Clínica Cleveland normalmente no congela el líquido cefalorraquídeo al recibirlo, por lo que se necesitan instrucciones específicas (véase el Apéndice).,
aunque el diagnóstico generalmente se puede establecer a través de la historia clínica, la RMN y el análisis del LCR, a veces se obtiene una biopsia cerebral cuando el diagnóstico de LMP no se ha confirmado. Antes de la biopsia, vale la pena repetir el muestreo de LCR al menos una vez, a menos que la tasa de progresión sugiera la necesidad de muestrear inmediatamente el tejido en un esfuerzo por encontrar un diagnóstico alternativo. El examen histopatológico del tejido cerebral que confirma la LMP demostrará desmielinización característica, astrocitos extraños e inclusiones nucleares oligodendrogliales observadas con la LMP., Estos hallazgos deben confirmarse con histopatología específica o análisis molecular. La PCR de tejido para el VJC también se realiza en muestras de biopsia para apoyar la Asociación de la lesión cerebral con el virus JC.,involving the subcortical and juxtacortical white matter, some may exhibit faint rim enhancement
Atypical MS lesions or even typical lesions for MS while on natalizumab
Tissue PCR for JCV positive
What are mimics of PML that should be considered in this evaluation?,
en el proceso de evaluación de un paciente con sospecha de LMP, otras etiologías a considerar incluyen el síndrome de encefalopatía Reversible Posterior (PRES), vasculitis del SNC, leucoencefalitis por VZV, neoplasia (metástasis, glioma y linfoma), encefalitis por VHS (especialmente en el contexto de convulsiones y lesiones del lóbulo temporal), encefalitis autoinmune y recaída de esclerosis múltiple.2
¿Cuál es el tratamiento adecuado para la LMP asociada a natalizumab?
El Natalizumab debe interrumpirse inmediatamente y el paciente debe ser hospitalizado para una plasmaféresis urgente., La plasmaféresis acelera el aclaramiento del natalizumab, acelerando la restauración de la transmigración leucocitaria a través de la barrera hematoencefálica.9 se recomienda un ciclo de cinco intercambios de 1,5 volúmenes, realizados en días alternos, para garantizar que los niveles de natalizumab se reduzcan lo suficiente para permitir la migración de linfocitos al SNC. La gestión moderna de Aféresis generalmente utiliza intercambios de menor volumen (es decir, 1 volumen), que pueden requerir más intercambios. Estas diferencias de protocolo deben ser discutidas con los medicamentos de laboratorio., Otras manifestaciones del SNC de la infección por el VJC (neuronopatía de células granulares cerebelosas, meningitis y encefalitis) deben tratarse de manera similar.3, 4 Sin embargo, el impacto de la plasmaféresis en los resultados a largo plazo no está claro.10-12
¿Cuál es el tratamiento adecuado para la LMP en el entorno de otros MS DMTs?
se han notificado casos raros de LMP con el uso de otros MS DMT, tanto independientes como después del uso de natalizumab., En el contexto de LMP asociada a anticuerpos monoclonales (incluyendo rituximab u ocrelizumab), se debe considerar la plasmaféresis si se diagnostica LMP dentro de los 2 meses de la administración del fármaco, pero las pruebas que respaldan el aclaramiento acelerado del fármaco no son tan sólidas como con natalizumab. Para la LMP asociada a otros DMT de EM (incluyendo fingolimod y dimetilfumarato), se recomienda la interrupción inmediata del agente inmunosupresor. Si se diagnostica LMP en el entorno de teriflunomida, se debe establecer un protocolo de aclaramiento acelerado del fármaco (por ejemplo, administración de carbón activado)., No hay evidencia actual que respalde el uso de IgIV o GM-CSF en el tratamiento de la LMP. Sin embargo, en los casos de LMP asociados a anti-CD20, se podría considerar la administración de IgIV si un paciente tiene niveles bajos de IgG. Esta estrategia de manejo también se aplica a otras manifestaciones del SNC de la infección por el VJC.
¿Cuál es la evidencia que respalda el uso de otros medicamentos (mirtazapina, maraviroc y mefloquina) en el manejo de la LMP?
varios medicamentos han demostrado efectos in vitro contra la replicación del VJC y la entrada celular, incluyendo mirtazapina y mefloquina., Sin embargo, la evidencia de su eficacia clínica es limitada.13, 14 Maraviroc, un antagonista de los receptores de quimiocinas CCR5, tiene la hipótesis de reducir el IRIS asociado a la LMP, y se analiza más adelante.15 de estos medicamentos, la mirtazapina parece ser la más prometedora, particularmente en la LMP asociada con natalizumab.16 dado su potencial beneficio de supervivencia y baja probabilidad de efectos secundarios distintos a la somnolencia, se recomienda el inicio de mirtazapina de 30 a 45 mg al día, con una dosis máxima de 60 mg al día (Tabla 2)., No recomendamos el uso rutinario de mefloquina en este momento debido a los posibles efectos secundarios psicotrópicos.,iv id=»291b65a558″>
* Síndrome Inflamatorio de Reconstitución Inmune
¿Qué es IRIS y ¿por qué deberíamos estar preocupados?,
aunque se desea la reconstitución inmune para el tratamiento de la LMP y se obtienen mejores resultados, el síndrome Inflamatorio de reconstitución inmune (IRIS) es una cantidad potencialmente peligrosa de inflamación aguda y a veces fulminante en el cerebro que debe tratarse.14 por lo general, el IRIS sigue a la retirada de la inmunosupresión y causa un deterioro clínico asociado con la respuesta inmunitaria del paciente que reacciona a la infección por el VJC recientemente reconocida en el SNC. El IRIS grave generalmente se caracteriza por un empeoramiento clínico y radiográfico.,
Mellen Center Approach: PML Diagnosis & Management
Brain MRI may demonstrate gadolinio enhancement at the site of PML lesions due to breakdown of the blood brain barrier from the inflammatory response. El grado creciente de actividad inflamatoria que se observa con el IRIS augura un mal pronóstico y, por lo tanto, justifica el tratamiento.11, 14 específicamente, se hipotetiza que la respuesta inmune a la oligodendroglia infectada por JCV lesiona a la oligodendroglia no infectada., También es importante considerar la actividad temprana de la enfermedad por Em como una posibilidad en los meses posteriores a la LMP, pero dentro de los 6 meses posteriores al diagnóstico, los cambios en la RMN probablemente estén relacionados con la LMP y/o el IRIS.
¿Cuál es el tratamiento para el IRIS relacionado con la LMP?
generalmente, el IRIS se maneja con metilprednisolona intravenosa para suprimir la respuesta inmune y, por lo tanto, su inflamación cerebral potencialmente peligrosa. Dada la necesidad de reconstitución inmune para el control de la infección por JCV, el equilibrio entre la respuesta inmune frente a la infección por JCV y la inmunosupresión al IRIS moderado puede ser difícil.,14 Si un paciente con LMP desarrolla síntomas clínicos de IRIS y la resonancia magnética confirma la inflamación (es decir, aumento de la hiperintensidad de T2, generalmente con realce de gadolinio), se debe administrar metilprednisolona IV (1 g IV al día durante 3 días). Se debe realizar una reevaluación clínica periódica y de RM para seguir la respuesta al tratamiento, y la metilprednisolona IV se puede repetir cada 4 semanas si es necesario para las manifestaciones clínicas del IRIS. Los cambios aislados en la RM sin empeoramiento clínico no necesariamente justifican un cambio en el tratamiento.,
Maraviroc, un antagonista de los receptores de quimiocinas CCR5, tiene la hipótesis de reducir la gravedad del IRIS al disminuir el reclutamiento de linfocitos CCR5 positivos en el sistema nervioso central.14, 15 no se ha establecido la eficacia clínica de maraviroc, aunque hay informes de casos que sugieren un beneficio potencial.17, 18 los posibles efectos secundarios incluyen hepatotoxicidad, infecciones y reacciones de hipersensibilidad cutánea, que pueden ser graves. Se recomienda iniciar maraviroc, 300mg dos veces al día, en el momento del diagnóstico de LMP.
¿Cuáles son las complicaciones comunes de la LMP?,
la depresión se observa comúnmente en pacientes que desarrollan LMP y se debe tratar con antidepresivos y psicoterapia. Dado el potencial beneficio antiviral de mirtazapina, esto a menudo se considera como un tratamiento de primera línea de la depresión. Ocasionalmente se observan convulsiones, aunque pueden ser sutiles, particularmente si surgen de los lóbulos frontal o temporal. Aunque algunos médicos utilizan las mediaciones antiepilépticas de forma profiláctica, generalmente desaconsejamos este enfoque y, en su lugar, comenzamos con medicamentos antiepilépticos solo después de que se haya producido una convulsión confirmada.,
¿Cuál es el pronóstico de la LMP secundaria a las terapias de EM?
si los pacientes pueden superar la infección inicial por LMP y el IRIS posterior, el pronóstico a largo plazo es variable, pero puede ser bueno. En general, los déficits neurológicos residuales son comunes. En pacientes con LMP asociada a natalizumab, se estima que la supervivencia global es de aproximadamente el 75%.19, 20 Los Factores asociados con un mejor pronóstico incluyen una edad más temprana en el momento del diagnóstico y una menor discapacidad pre-LMP. El reconocimiento precoz y el diagnóstico de LMP asintomática con un manejo adecuado también auguran un mejor pronóstico.,19 Sin embargo, la estabilidad clínica típicamente toma 3-6 meses después del diagnóstico de LMP.20
Apéndice: Procedimientos de laboratorio para la prueba de PCR JCV de NIH
si un médico desea enviar una muestra de LCR para PCR JCV ultrasensible al NIH, se deben tomar varios pasos adicionales:
- Se debe indicar al laboratorio de la Clínica Cleveland que congele al menos una alícuota de 1 ml de LCR al recibirla, y que debe congelarse para su transporte
- El médico debe hacer un pedido de un tubo extra, y la información en la sección de comentarios debe ser rellenado por la frase inteligente épica «.,nihjcv, » que debería estar disponible para todos los médicos del Mellen Center. Esta SmartPhase contiene toda la información necesaria sobre la prueba, el manejo de la muestra y las instrucciones de envío.
- se debe completar un formulario específico para los NIH con respecto a la historia clínica del paciente y la muestra que se envía, y se debe enviar al laboratorio de la Clínica Cleveland con la muestra. Este formulario está disponible en el Cleveland Clinic Neurological Institute shared drive en «S:\NEURO\PUBLIC\Mellen JCV testing at NIH forms», junto con instrucciones detalladas de envío para la muestra.,
agradecimientos:
nos gustaría agradecer al Dr. David Clifford de la Universidad de Washington en St. Louis por su participación en el desarrollo de este enfoque Mellen.
















Deja una respuesta